
La exposición física al coronavirus, el exceso de horas de trabajo ininterrumpidas y la demanda emocional puesta en juego en la atención a pacientes contagiados convierten a los médicos y enfermeros en las víctimas más propensas a desarrollar malestares psíquicos: su estado mental es actualmente similar al de un soldado durante su traslado al frente de batalla.
Durante una epidemia, la ola de desinformación, los rumores y el miedo también afectan en forma potenciada al personal de salud, que tiene que hacer un esfuerzo para filtrar la calidad de la información que recibe, ya que la misma puede aumentar sus niveles de ansiedad y preocupación.
Por otro lado, aparecen los primeros brotes de estigmatización de profesionales de la salud, que son aplaudidos en los balcones, pero segregados en forma violenta de su edificio.
Datos de publicación reciente en The Lancet Psychiatry muestran los resultados de una encuesta multicéntrica sobre médicos que actuaron en China durante la pandemia de coronavirus. De ellos, el 50,7% desarrolló depresión, 44,7% ansiedad, 36,1% insomnio y 73,4% síntomas vinculados al estrés.
Entre las mayores preocupaciones del personal sanitario se encuentran la propia salud y el miedo al contagio propio y de los compañeros de trabajo. Por otro lado, las expectativas desmedidas que la población deposita en el personal sanitario, aumentan el estrés y la sensación de desborde.
“Es necesario prestar atención al bienestar del personal su salud y ayudarlos a reconocer que sabemos que están al límite de sus capacidades. Para que puedan sostener la exigencia necesaria, es fundamental que puedan contar con el tiempo y el lugar de descanso adecuado. Fortalecer los vínculos y los espacios de discusión entre el personal, así como el reconocimiento de que el malestar y la sensación de desborde son esperables.” explica Marcelo Cetkovich, MN 65.636, director del Departamento de Psiquiatría de INECO, en una entrevista con Infobae.
-¿Cómo identificamos el nivel de estrés de médicos y enfermeros?
-Tenemos que diferenciar al estrés agudo, traumático y post traumático. Los síntomas agudos del estrés son los que conocemos: cansancio, irritabilidad, ansiedad, angustia, preocupación, dolores de cabeza, malestares físicos y sensación de agotamiento.
Pero, por otro lado, también está la preocupación respecto al circuito que se está estableciendo en los trabajadores de la salud, con respecto al desgaste que esto implica. Por los datos del SARS, sabemos que hay un pico de ansiedad que los trabajadores de la salud desarrollan cuando aparecen los primeros casos. Ahí, la ansiedad sube abruptamente. Pero, con la curva de aprendizaje en el manejo del virus, esa ansiedad baja. No es que se normaliza, baja.
-Y se agrava con preocupaciones personales, como enfermarse y contagiar a su familia...
-Exacto. Los profesionales tienen preocupaciones propias: por un lado, el temor a enfermarse; luego, la preocupación de que se enfermen sus compañeros de trabajo y, en tercer lugar, llevar el virus a su domicilio. En el caso de que ocurra un caso en su familia, aparecen los sentimientos de culpa por haber sido quien probablemente hay portado el virus. Entonces, hablamos de un combo sumamente estresante y angustiante para los médicos.
Es muy importante la organización y, la primera forma de proteger a la salud, tiene que ver con la organización del equipo de atención. Esto se refiere a que cada uno tiene que tener directivas muy precisas sobre cuál va a ser su rol y eso es muy importante. Hay muchas quejas en los profesionales en España, por ejemplo- por el cambio de las directivas, que tienen que ser claras y precisas. La comunicación entre los jerárquicos y el personal que está atendiendo a los pacientes tiene que ser muy directa, precisa y permanente.
Otro punto es que, uno de los factores más estresantes respecto a los profesionales de la salud en las pandemias es el apoyo logístico, ya que su falta es una de las cosas que más estrés les produce. Por ello, hay que generar diversos tipos de espacios. Primero, hay que tratar que los profesionales tengan la oportunidad de desahogarse y que puedan distenderse. Las guardias son de doce horas, en las que están permanentemente asistiendo a los pacientes con una escasez de recursos. Y hay un fenómeno que es la percepción de la frustración que produce no poder tratar adecuadamente -por el enorme flujo de pacientes, como sucede en España- a aquellos cuadros que normalmente los médicos podrían manejar sin mayores problemas.
En China se utilizaron muchas estrategias de telemedicina para, en primer lugar, hacer un screenning del estado de salud mental de las personas que desarrollaron síntomas de ansiedad, depresión y de burnout (agotamiento). Otro punto importante es que, la pandemia interfiere con los cuidados de la salud mental, pero la telemedicina es muy efectiva y eso está demostrado en todo el mundo. De ese modo, se pueden evaluar sus síntomas y ese espacio se convierte en un desahogo, donde la persona puede describir y poner en palabras lo que siente.
-¿Qué pasa con la estigmatizacion de los profesionales con los vecinos de sus edificios?
-Son esperables y hay que combatirlos. Tenemos que recurrir a la generalización de conductas y transmitir que es una conducta reprochable: la víctima es un héroe. La cuestión es que la gente entienda que es un trabajo necesario y que, si la persona no hace su trabajo, la consecuencia es peor. Son personas se están sacrificando y deben ser valoradas por lo que son: jamás deben ser segregadas.
Estas estigmatizaciones son los fenómenos del contagio social bajo condiciones de estrés. Se trata de un fenómeno de histeria social. Por ejemplo, este verano observaba en la ruta que -a pesar de que había grandes embotellamientos- nadie iba por la banquina durante horas. Hasta que un auto lo hizo. Y estas cosas producen mucha imitación.
La conducta antisocial se imita. Por eso, no habría que divulgar mucho las conductas estigmatizantes, porque tienden a producir imitación. Porque todos pensamos que está mal estigmatizar a una persona que está cuidando de nuestra salud pero, el que ve el cartel en el edificio, puede pensar lo contrario y creer que todos los médicos y los enfermeros deberían estar aislados con los pacientes, lo cual es una locura.
El tema de la salud mental es la segunda pandemia, y recién ahora estamos tomando conciencia de ello y de su importancia en la psiquiatría. Para los profesionales de la salud, enfrentar la muerte cotidiana está siendo muy traumático.
Por eso, es fundamental que haya un equipo con el que puedan desahogarse. En España, ese es el primer grupo de trabajo que atiende a los médicos. El segundo grupo es el que se ocupa de aquellos que hablan con los familiares, para informarles permanentemente del estado de sus seres queridos. El principal vehículo de transmisión de emociones es la mirada: ellos son los únicos que están frente a los enfermos, ya que están aislados y -gracias a la tecnología- pueden comunicarse con sus seres queridos, ya que no pueden visitarlos.
Finalmente, el tercer grupo se ocupa del proceso de los pacientes que fallecen. En España, hay muchos fallecimientos sin velatorios y sin que la familia pueda despedirse: esto hacen pensar que van a haber muchos casos de duelos complicados.
Los profesionales de la salud están en el ojo de la tormenta y hay una cuarta ola post pandemia, donde tenemos a todos los secuelados por el virus -que tienen que hacer recuperación y, también, recuperarse de sus pérdidas económicas- y tenemos las secuelas psicológicas de las personas que estuvieron expuestas al virus, con el trauma de los familiares y del personal de la salud, que pueden desarrollar estrés post traumático: un síndrome muy complejo. Estas muertes inesperadas van a provocar este estrés post traumático en los profesionales de la salud. Así que, aplaudirlos a las 9 de la noche no es suficiente. Hay que brindarles los elementos y ayudarlos.
-¿Cómo se prepara mentalmente un médico para enfrentarse a la muerte de un paciente?
-No se prepara. Hay que utilizar todas las estrategias preventivas. Un médico que estuvo expuesto a esa situación debería recibir un abordaje terapéutico preventivo, hablar con un profesional para ver los síntomas que presenta, y recibir un tratamiento psicológico específico, aunque es probable que algunos también requieran tratamiento farmacológico. Esa población, en particular, va a tener que ser atendida por un equipo interdisciplinario, desde el punto de vista médico y psicológico, teniendo también en cuenta su salud física.
-¿La salud mental es entonces la segunda pandemia?
-Sí. Los problemas vinculados a la salud mental, como consecuencia de la pandemia, son la segunda pandemia. Habría que buscar la forma de que haya equipos de salud mental que estén involucrados directamente en los servicios de terapia intensiva, colaborando en la contención, mucho más cerca de lo que estamos ahora.
-¿Qué mensaje le gustaría dejarles a los médicos y a los enfermeros que hoy están en el frente de batalla?
-Quiero que sepan que se van a sentir frustrados, deprimidos, y que van a creer que el esfuerzo no vale la pena. Pero recuerden, que están demostrando las razones por las cuales eligieron esta profesión. Hacemos esto porque somos personas que nos preocupamos y va ser duro, pero los médicos estamos felices de poder hacerlo. Hay que trabajar la resiliencia, que no tiene que ver con no ser vulnerable, sino con convertir la desgracia en experiencia. Tienen que utilizar las herramientas disponibles para rehacerse y rearmarse.
NECO dispone una serie de recomendaciones dirigidas a las instituciones de salud, para proteger el buen estado mental del personal sanitario durante la crisis:
● Estar preparados: Es fundamental aprovechar los momentos previos al pico de demanda, para establecer pautas de manejo asistencial, en cada escenario posible.
● Estimular a cada institución a que notifique de forma completa sus políticas institucionales y procedimientos claros.
● Realizar simulaciones de casos mientras la demanda lo permita.
● Definir el rol concreto de cada profesional del equipo sanitario y cómo se inserta en el procedimiento del grupo.
● Mantener una comunicación fluida y constante entre el personal a cargo del cuidado directo y quienes lo supervisan.
● Soporte Logístico: Su ausencia es uno de los factores más estresantes para el personal sanitario y las autoridades deberían trabajar en forma intensa en éste aspecto. El temor al contagio se ve potenciado por la falta de protección y ésto aumenta la sobrecarga emocional.
De esta manera, los expertos sostienen que brindar información clara, dar soporte para lo que requieran, estar en contacto con su familia y compartir experiencias cotidianas, son algunas de las acciones que como sociedad, podemos realizar para cuidar la salud mental y apoyar a los profesionales que nos asisten.
Infobae
Publicado por:Noticias de Última Hora

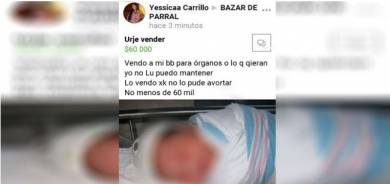

Por sentarse mucho tiempo en el baño con su celular, se le salieron las 'tripas'
EL MUNDO


Los gritos desgarradores de la mamá de Susana al cantar "Libre soy"
MÉXICO
Aprobado: quitarán licencia de por vida a quien conduzca ebrio y mate a alguien
MÉRIDA
Hermano del "karateca golpeador" amenaza a familiares de la víctima, denuncian
MÉRIDA
Surge ‘La Furia Negra’, grupo armado para combatir narcos ¿y las autoridades?
MÉXICO
Reciclador de basura halla roca en la playa que lo hizo millonario
DIVERSIÓN